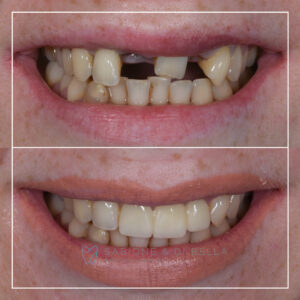
La parodontite è una malattia infiammatoria che colpisce i tessuti di supporto dei denti, inclusi le gengive, il legamento parodontale e l’osso alveolare. È una delle principali cause di perdita dei denti negli adulti. Riconoscere i sintomi precocemente e adottare misure preventive può fare la differenza nella gestione di questa condizione. In questo articolo, esploreremo i sintomi della parodontite e forniremo consigli pratici per prevenirne le recidive.
Come riconoscere i sintomi della parodontite
1. Gengive infiammate e sanguinanti: cause e soluzioni
Le gengive infiammate, rosse, gonfie, e sanguinanti sono uno dei primi segni rivelatori di parodontite. Questo sintomo non dovrebbe mai essere ignorato, perché può indicare l’inizio di un processo infiammatorio che potrebbe portare a gravi problemi di salute orale. Esaminiamo più in dettaglio le cause, le conseguenze e le soluzioni per le gengive infiammate e sanguinanti.

Le cause delle gengive infiammate e sanguinanti
a. Placca e tartaro
La principale causa dell’infiammazione delle gengive è l’accumulo di placca, una pellicola appiccicosa di batteri che si forma costantemente sui denti. Se non viene rimossa tramite una corretta igiene orale, la placca si indurisce trasformandosi in tartaro, che può irritare le gengive e causare infiammazione e sanguinamento.
b. Igiene orale inadeguata
La mancanza di una corretta igiene orale, come lo spazzolamento insufficiente o l’uso scorretto del filo interdentale, permette ai batteri di proliferare e attaccare le gengive.
c. Fumo
Il fumo è un fattore di rischio significativo per le malattie gengivali. Le sostanze chimiche presenti nel tabacco possono danneggiare le gengive e ridurre la loro capacità di guarigione.
d. Cambiamenti ormonali
I cambiamenti ormonali durante la pubertà, la gravidanza, il ciclo mestruale e la menopausa possono rendere le gengive più sensibili e soggette a infiammazione e sanguinamento.
e. Dieta poco bilanciata
Una dieta povera di vitamine e minerali, specialmente vitamina C e calcio, può influire negativamente sulla salute delle gengive, rendendole più vulnerabili alle infezioni. spazzolare i denti almeno due volte al giorno con un dentifricio al fluoro.
f. Stress
Lo stress può compromettere il sistema immunitario, rendendo più difficile per il corpo combattere le infezioni gengivali.
Le cure delle gengive infiammate e sanguinanti
Se non trattate, le gengive infiammate e sanguinanti possono evolversi in parodontite, una forma avanzata di malattia gengivale che può portare alla piorrea, perdita dei denti. Inoltre, l’infiammazione cronica può avere effetti sistemici, contribuendo a problemi di salute come malattie cardiache, diabete e complicazioni in gravidanza.
Le gengive infiammate e sanguinanti sono un segnale di allarme che non dovrebbe mai essere ignorato. Adottare una routine di igiene orale adeguata , effettuare visite regolari dal dentista, seguire una dieta equilibrata e gestire lo stress sono passi fondamentali per prevenire e trattare questo problema. Prendersi cura delle gengive non solo preserva la salute orale, ma contribuisce anche al benessere generale del corpo.
2. Gengive ritirate: cause e soluzioni
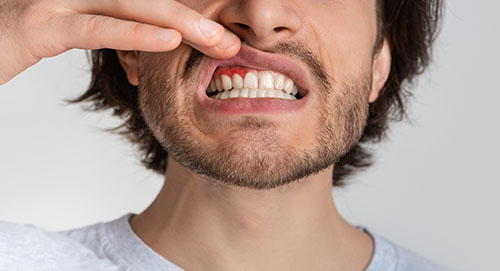
Con il progredire della malattia parodontale, le gengive possono iniziare a ritirarsi, esponendo una maggiore superficie dei denti e talvolta le radici. Le gengive ritirate, o recessione gengivale, sono infatti una condizione in cui le gengive si abbassano o si ritirano dalla superficie dei denti, esponendo le radici dentali. Questo problema, se non trattato adeguatamente, può portare a sensibilità dentale, carie radicolari e persino alla perdita dei denti.
Esaminiamo più in dettaglio le cause, i sintomi e le soluzioni per le gengive ritirate.
Le cause delle gengive ritirate
a. Malattie parodontali
La parodontite e la gengivite sono le principali cause di recessione gengivale. Queste infezioni batteriche distruggono i tessuti a supporto dei denti, causando la ritrazione delle gengive.
b. Lo spazzolamento aggressivo
L’uso di uno spazzolino a setole dure o uno spazzolamento troppo vigoroso può danneggiare le gengive e causarne la ritrazione nel tempo.
c. Un’igiene orale inadeguata
Abbiamo già visto come una scarsa igiene orale porti all’accumulo di placca e tartaro, che possono irritare e infiammare le gengive, contribuendo alla loro recessione.
d. I cambiamenti ormonali
Cambiamenti ormonali durante la gravidanza, la pubertà e la menopausa possono rendere le gengive più sensibili e suscettibili alla recessione.
e. La predisposizione genetica
Alcune persone sono geneticamente predisposte a sviluppare gengive sottili o recessione gengivale, indipendentemente dalle loro abitudini di igiene orale.
f. Il fumo
Il fumo di sigaretta riduce l’apporto di sangue alle gengive, compromettendo la loro salute e favorendo la recessione.
g. Il bruxismo
Il digrignamento o serramento dei denti può esercitare una pressione eccessiva sulle gengive, contribuendo alla loro recessione.
Le soluzioni delle gengive ritirate
Uno dei segni più evidenti della recessione gengivale è l’apparizione di denti più lunghi del normale. Le radici dentali esposte possono causare sensibilità al caldo, al freddo e ai cibi dolci o acidi. Mentre le gengive ritirate possono essere accompagnate da infiammazione, arrossamento e sanguinamento. Le gengive ritirate sono un problema comune ma prevenibile e trattabile. Con una buona igiene orale, visite regolari dal dentista e modifiche allo stile di vita, è possibile mantenere le gengive sane e prevenire la recessione. Se noti segni di recessione gengivale, è importante consultare un dentista per una valutazione e un trattamento tempestivo. Prendersi cura delle gengive è essenziale per mantenere un sorriso sano e prevenire complicazioni a lungo termine.
3. La formazione di tasche parodontali: cause e soluzioni
La parodontite può causare la formazione di tasche tra i denti e le gengive. Le tasche parodontali profonde offrono un ambiente ideale per i batteri, che proliferano e aggravano l’infiammazione e l’infezione. L’infiammazione cronica distrugge i tessuti di supporto dei denti, inclusi il legamento parodontale e l’osso alveolare. Questo può portare alla mobilità dentale e, nei casi più gravi, alla perdita dei denti. Le radici dentali esposte possono diventare sensibili a temperature fredde, calde o a cibi dolci e acidi, causando disagio e dolore. Le tasche parodontali favorendo la proliferazione di batteri possono causare anche alito cattivo persistente. Esaminiamo in dettaglio le cause e le soluzioni per le tasche parodontali.
Le cause della formazione di tasche parodontali
a. L’accumulo di placca e tartaro
La placca dentale, una pellicola appiccicosa di batteri, si accumula costantemente sui denti. Se non viene rimossa attraverso una corretta igiene orale, si indurisce trasformandosi in tartaro. Il tartaro irrita e infiamma le gengive, portando alla formazione di tasche.
b. L’infiammazione gengivale
La gengivite, una forma iniziale di infiammazione gengivale, può evolvere in parodontite se non trattata. La parodontite causa la separazione delle gengive dai denti, formando tasche parodontali.
c. I fattori genetici
Alcune persone sono geneticamente predisposte a sviluppare malattie parodontali. Questo può rendere più probabile la formazione di tasche anche nonostante ci si impegni in una buona igiene orale.
d. Le abitudini di vita
Il fumo e l’uso di tabacco sono fattori di rischio significativi per la parodontite. Il fumo riduce l’apporto di sangue alle gengive e compromette la risposta immunitaria, favorendo la formazione di tasche.
e. I cambiamenti ormonali
Cambiamenti ormonali durante la gravidanza, la pubertà e la menopausa possono aumentare la sensibilità gengivale e il rischio di infiammazione e formazione di tasche.
Le cure della formazione di tasche parodontali
Le tasche parodontali sono un segno di avanzata malattia gengivale che richiede attenzione e trattamento immediato. Con una diagnosi precoce, un trattamento appropriato e una buona igiene orale, è possibile gestire questa condizione e prevenire complicazioni gravi.
Esistono trattamenti specifici come lo Scaling e il Root planing in cui durante la pulizia professionale il dentista o l’igienista dentale rimuove placca e tartaro dalle superfici dentali e dalle radici, levigando le radici per ridurre l’infiammazione e favorire la guarigione gengivale. In alcuni casi procedure chirurgiche come il lembo gengivale possono essere eseguite per ridurre la profondità delle tasche e facilitare la pulizia. Tecniche di rigenerazione possono essere utilizzate per stimolare la crescita di nuovo osso e tessuto gengivale mentre la terapia laser può essere utilizzata per rimuovere il tessuto infiammato e distruggere i batteri nelle tasche parodontali, favorendo la guarigione. Vi ribadiamo che mantenere una rigorosa routine di igiene orale è essenziale per prevenire la formazione di nuove tasche e per controllare quelle esistenti. Questo include spazzolamento, uso del filo interdentale e risciacqui con collutori antibatterici.
4. Denti allentati o mobilità dentale: cause e soluzioni
La mobilità dentale, o denti allentati, è una condizione preoccupante che può indicare problemi avanzati di salute orale, in particolare la parodontite. Nei casi avanzati, la perdita di supporto osseo e dei tessuti gengivali può portare alla mobilità dei denti o addirittura alla loro perdita. Esaminiamo in dettaglio le cause e le soluzioni per i denti allentati.
Le cause della mobilità dentale
a. Le malattie parodontali
La causa principale della mobilità dentale è la parodontite, una malattia infiammatoria che distrugge i tessuti di supporto dei denti, inclusi il legamento parodontale e l’osso alveolare. Man mano che la malattia progredisce, il supporto osseo si riduce, causando l’allentamento dei denti.
b. Il trauma dentale
Un trauma o un colpo diretto ai denti può danneggiare il legamento parodontale e l’osso di supporto, causando mobilità dentale. Anche l’abitudine di digrignare i denti (bruxismo) può esercitare una pressione eccessiva sui denti e sulle gengive, contribuendo alla mobilità.
c. Una carie avanzata
Le carie non trattate possono estendersi fino alle radici dei denti, indebolendo la struttura dentale e il supporto osseo, portando alla mobilità dei denti.
d. L’osteoporosi
L’osteoporosi è una condizione che riduce la densità ossea in tutto il corpo, compreso l’osso alveolare che sostiene i denti. Questa condizione può aumentare il rischio di mobilità dentale.
Le cure della mobilità dentale
Se non trattata, la mobilità dentale può portare alla perdita dei denti, poiché il supporto osseo continua a diminuire. I denti mobili possono rendere difficile e dolorosa la masticazione, influenzando la nutrizione e la qualità della vita. La perdita dei denti può avere un impatto significativo sull’aspetto estetico, influenzando la fiducia in sé stessi e le interazioni sociali.
I denti mancanti possono causare uno spostamento dei denti adiacenti, alterando l’allineamento dentale e creando problemi di occlusione.
La mobilità dentale è un segnale di problemi avanzati di salute orale che richiede attenzione immediata. Una diagnosi precoce e un trattamento adeguato possono prevenire la perdita dei denti e ripristinare la salute orale. Mantenere una buona igiene orale, visitare regolarmente il dentista e adottare uno stile di vita sano sono fondamentali per prevenire e trattare la mobilità dentale. Se si notano segni di mobilità dei denti, è importante consultare immediatamente un dentista per trattamento tempestivo.
L’influenza del diabete sulla risposta immunitaria
Il diabete è un noto fattore di rischio per la patologia parodontale (gengivite e parodontite), e questo legame è dovuto a una complessa interazione tra infiammazione, risposta immunitaria alterata e cambiamenti metabolici. Vediamo perché e in che modo il diabete influenza la salute parodontale:
a. Influenza del diabete sulla risposta immunitaria
Nel diabete, specialmente quando i livelli di glucosio nel sangue sono mal controllati, la risposta immunitaria è compromessa. Questo significa che:
- I globuli bianchi, che sono essenziali per combattere le infezioni, non funzionano correttamente, riducendo la capacità dell’organismo di contrastare i batteri presenti nella placca.
- Questo squilibrio permette ai batteri patogeni di proliferare nelle gengive, peggiorando l’infiammazione e la distruzione dei tessuti parodontali.
b. Aumento dell’infiammazione
Il diabete è associato a uno stato infiammatorio cronico. Alti livelli di zucchero nel sangue favoriscono la produzione di sostanze pro-infiammatorie, come le citochine, che aggravano la risposta infiammatoria nelle gengive. Queste sostanze promuovono la distruzione delle fibre di collagene che mantengono i denti stabili all’interno delle gengive. La costante infiammazione accelera la progressione della parodontite, portando a un maggiore danno osseo e alla perdita dei denti.
c. Alterazioni vascolari
Il diabete danneggia i vasi sanguigni, riducendo l’afflusso di sangue ai tessuti gengivali. Questo:
- Riduce l’apporto di ossigeno e sostanze nutritive necessarie per la guarigione e la rigenerazione dei tessuti.
- Compromette il meccanismo di riparazione dei tessuti parodontali, rallentando la guarigione delle ferite e aumentando la suscettibilità alle infezioni.
d. Prodotti di glicosilazione avanzata (AGEs)
Nei pazienti diabetici, si accumulano i cosiddetti prodotti di glicosilazione avanzata (AGEs), molecole nocive che si formano quando gli zuccheri reagiscono con le proteine o i lipidi nel corpo. Questi AGEs:
- Si accumulano nei tessuti gengivali, alterando la normale struttura del collagene.
- Rendono i tessuti parodontali più rigidi e meno capaci di resistere agli stress meccanici e all’infiammazione.
e. Circolo vizioso tra diabete e parodontite
È importante notare che il rapporto tra diabete e parodontite è bidirezionale:
- Non solo il diabete aumenta il rischio di patologie parodontali, ma la parodontite non trattata può peggiorare il controllo glicemico.
- L’infiammazione cronica nelle gengive rilascia citochine infiammatorie nel flusso sanguigno, peggiorando la resistenza all’insulina e aumentando i livelli di zucchero nel sangue.
In sintesi, il diabete aumenta il rischio di sviluppare patologie parodontali attraverso la compromissione della risposta immunitaria, l’incremento dell’infiammazione, la riduzione del flusso sanguigno e la produzione di sostanze dannose come gli AGEs. Questo fa sì che i pazienti diabetici siano più vulnerabili a problemi gengivali e necessitino di una cura dentale e parodontale più attenta.
L’importanza di prevenire le recidive della parodontite
Le visite regolari dal dentista sono fondamentali per mantenere una buona salute orale e prevenire la parodontite. Effettuare controlli periodici consente di individuare precocemente i segni della parodontite e di intervenire tempestivamente, prevenendo complicazioni più gravi. Vediamo in dettaglio l’importanza di queste visite, cosa aspettarsi durante un controllo e perché una pulizia professionale regolare è essenziale.
Durante le visite regolari, il dentista può rilevare i primi segni di malattie orali, inclusa la parodontite. Una diagnosi precoce permette di intervenire tempestivamente, evitando che la condizione peggiori e comporti danni irreversibili. Le visite di controllo includono valutazioni approfondite delle gengive e dei tessuti di supporto dei denti. Il dentista può identificare segni di infiammazione gengivale e placca batterica, intervenendo con trattamenti preventivi per evitare lo sviluppo della parodontite. Nonostante una buona igiene orale quotidiana, la placca può calcificarsi e trasformarsi in tartaro, che non può essere rimosso con lo spazzolino o il filo interdentale. La pulizia professionale è necessaria per eliminare il tartaro e prevenire le infezioni gengivali. Il dentista può fornire consigli personalizzati su tecniche di spazzolamento, uso del filo interdentale e prodotti per l’igiene orale più adatti alle esigenze specifiche del paziente, migliorando l’efficacia della routine di igiene orale quotidiana. Visite regolari permettono al dentista di monitorare eventuali condizioni orali croniche e di adattare il piano di trattamento in base all’evoluzione delle stesse. Questo approccio proattivo contribuisce a mantenere la salute orale a lungo termine.
Cosa aspettarsi durante la visita dal dentista
Il dentista eseguirà un esame approfondito della bocca, controllando denti, gengive, lingua, e altre strutture orali per individuare eventuali segni di problemi. Potrà scegliere di approfondire la visita con radiografie mirate, utilizzate per rilevare problemi non visibili a occhio nudo, come carie interdentali, perdita ossea e cisti. Questo strumento diagnostico è fondamentale per una valutazione completa della salute orale. Il dentista misurerà la profondità delle tasche gengivali per valutare la salute parodontale. Tasche profonde possono indicare la presenza di parodontite e necessitare di trattamenti specifici. Vi sottoporrà a una seduta di pulizia professionale del protocollo GBT che include la rimozione di placca e tartaro dai denti e dalle radici. In alcuni casi, il dentista potrà applicare un trattamento al fluoro per rafforzare lo smalto dei denti e proteggerli dalla carie. Questo è particolarmente utile per pazienti con una storia di carie frequenti. Il dentista fornirà istruzioni su come migliorare la routine di igiene orale quotidiana, suggerendo prodotti specifici e tecniche di pulizia. Inoltre, discuterà eventuali problemi rilevati e proporrà un piano di trattamento se necessario.
La terapia laser: un’alleata nella cura della parodontite
La terapia laser è una delle tecnologie emergenti nella cura della patologia parodontale, come la gengivite e la parodontite. I laser vengono utilizzati per ridurre l’infiammazione, eliminare i batteri e stimolare la guarigione dei tessuti gengivali. Ecco perché e come la terapia laser può essere utile nella cura delle patologie parodontali:
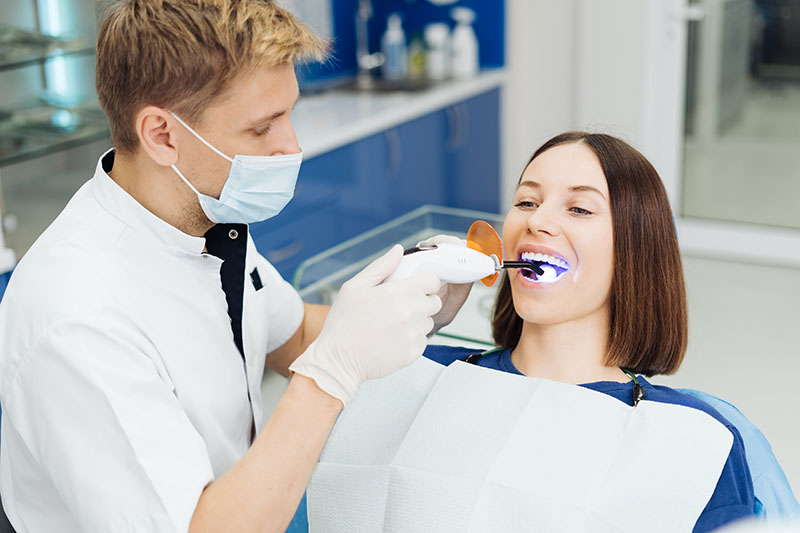
a. Eliminazione selettiva dei batteri
La principale causa della malattia parodontale è la presenza di batteri nella placca dentale e nelle tasche parodontali (spazi tra gengiva e dente).
Il laser è in grado di:
- Distruggere i batteri patogeni che si trovano nelle tasche gengivali senza danneggiare i tessuti sani circostanti.
- Raggiungere aree difficili da pulire con metodi tradizionali, garantendo una rimozione efficace dei batteri in profondità.
b. Rimozione precisa del tessuto infetto
Il laser può rimuovere in modo selettivo e preciso il tessuto infiammato e infetto senza causare traumi ai tessuti sani. Questo è particolarmente importante perché:
- La rimozione del tessuto infiammato riduce la profondità delle tasche parodontali, che sono un ambiente favorevole alla proliferazione batterica.
- La precisione del laser riduce al minimo il rischio di danni alle strutture dentali e gengivali circostanti.
c. Riduzione dell’infiammazione e del dolore
Uno dei principali benefici della terapia laser è la riduzione dell’infiammazione. Il laser ha un effetto anti-infiammatorio che aiuta a ridurre rapidamente il gonfiore e il sanguinamento gengivale. Molti pazienti riferiscono meno dolore e disagio post-operatorio rispetto alle procedure chirurgiche tradizionali, poiché il laser cauterizza immediatamente i tessuti, riducendo il sanguinamento e promuovendo una guarigione più rapida.
d. Promozione della rigenerazione tissutale
Oltre alla rimozione dei batteri e dei tessuti infetti, i laser stimolano la rigenerazione dei tessuti parodontali:
- Il laser attiva i meccanismi naturali di guarigione del corpo, promuovendo la rigenerazione di fibroblasti (cellule coinvolte nella riparazione del tessuto connettivo) e la produzione di collagene, essenziale per la ricostruzione del tessuto gengivale.
- Questo processo può anche favorire il riattacco del tessuto gengivale alla superficie del dente, migliorando la stabilità dentale e riducendo la profondità delle tasche parodontali.
e. Minima invasività
Rispetto alle tecniche chirurgiche convenzionali per il trattamento della parodontite, la terapia laser è meno invasiva in quanto non richiede incisioni o suture, riducendo il rischio di infezioni post-operatorie e complicazioni. Inoltre Il tempo di recupero è generalmente più breve, con meno gonfiore e dolore per il paziente.
f. Riduzione della profondità delle tasche parodontali
La terapia laser può aiutare a ridurre la profondità delle tasche gengivali, che è uno degli obiettivi principali nel trattamento della parodontite avanzata. Le tasche parodontali profonde sono difficili da mantenere pulite e rappresentano un rifugio per i batteri, aggravando l’infiammazione e la distruzione dei tessuti. Il laser sterilizza efficacemente queste tasche, riducendone la profondità e migliorando la salute gengivale a lungo termine.
g. Miglioramento del controllo dei sintomi
La terapia laser aiuta a controllare efficacemente i sintomi della malattia parodontale, come:
- Sanguinamento gengivale: riducendo l’infiammazione e promuovendo la guarigione dei tessuti, si riduce il sanguinamento durante la pulizia quotidiana.
- Alito cattivo: l’eliminazione dei batteri responsabili delle infezioni gengivali aiuta anche a migliorare l’alitosi, che è spesso un sintomo della parodontite.
La terapia laser è uno strumento efficace e innovativo per il trattamento della malattia parodontale. Aiuta a eliminare i batteri, rimuovere i tessuti infetti e promuovere la guarigione, tutto in modo minimamente invasivo. Grazie alla precisione e ai tempi di recupero ridotti, rappresenta una valida opzione terapeutica per migliorare la salute gengivale e prevenire la progressione della parodontite.
Il protocollo GBT: un aiuto per la parodontite
Il protocollo GBT (Guided Biofilm Therapy) è un approccio innovativo e strutturato per la gestione del biofilm orale, che rappresenta una delle cause principali di malattie come la carie e la parodontite. Il GBT è particolarmente utile nel trattamento e nella prevenzione della parodontite, perché si concentra sulla rimozione efficace e sicura del biofilm che si accumula sulle superfici dei denti e nelle tasche parodontali.
Cos’è il protocollo GBT?
Il protocollo Guided Biofilm Therapy è un sistema di igiene orale professionale che si basa su un approccio minimamente invasivo e preventivo. Utilizza tecnologie avanzate, come la polvere di glicina o eritritolo e strumenti come il Piezon® NO PAIN EMS (ultrasuoni), per rimuovere il biofilm in modo delicato e sicuro. Il protocollo è guidato da passaggi strutturati che comprendono la localizzazione, la colorazione e la rimozione del biofilm.
Perché il GBT è utile per la parodontite?
La parodontite è un’infiammazione dei tessuti di supporto dei denti causata principalmente dalla presenza del biofilmdentale e della placca batterica, che se non rimossi adeguatamente, portano a una distruzione progressiva del tessuto gengivale e osseo. Ecco come il GBT aiuta nella gestione della parodontite:
a. Rimozione efficace del biofilm
- Il biofilm è un insieme complesso di batteri che si accumulano sulle superfici dentali e nelle tasche gengivali. Nel caso della parodontite, il biofilm si annida nelle tasche parodontali profonde, rendendo difficile la sua rimozione con i metodi tradizionali di pulizia.
- Il GBT utilizza la polvere di eritritolo, una polvere finissima e poco abrasiva che, insieme all’acqua e all’aria, rimuove delicatamente il biofilm anche nelle aree più difficili da raggiungere senza danneggiare i tessuti.
b. Colorazione del biofilm per una rimozione mirata
- Un passaggio fondamentale del GBT è la colorazione del biofilm tramite un colorante speciale che evidenzia la placca e il biofilm, rendendo visibili le aree problematiche. Questo permette all’operatore di trattare in modo mirato le zone affette dalla parodontite.
- Questo approccio guidato consente di rimuovere il biofilm in maniera completa, migliorando l’efficacia della terapia e prevenendo la progressione della parodontite.
c. Ultrasuoni delicati e precisi
- La combinazione con strumenti ad ultrasuoni Piezon® NO PAIN permette di rimuovere delicatamente il tartaro e il biofilm sotto il bordo gengivale, in modo minimamente invasivo. Gli ultrasuoni sono regolati per garantire comfort e precisione, riducendo al minimo il disagio per il paziente.
- Questo è particolarmente importante nei casi di parodontite avanzata, dove il trattamento può essere doloroso o invasivo se non eseguito correttamente.
e. Riduzione dell’infiammazione e promozione della guarigione
- Il GBT, grazie alla sua azione precisa e minimamente invasiva, riduce l’infiammazione dei tessuti gengivali. La rimozione del biofilm patogeno nelle tasche parodontali è cruciale per fermare l’infiammazione cronica, che altrimenti potrebbe progredire e causare ulteriori danni ai tessuti parodontali.
- Questo protocollo favorisce anche una migliore guarigione dei tessuti, permettendo alle gengive di rigenerarsi e riattaccarsi più efficacemente ai denti.
f. Prevenzione della recidiva
- Uno dei grandi vantaggi del protocollo GBT è che non si limita al trattamento della parodontite, ma ha anche una forte componente preventiva. Poiché si concentra sulla completa rimozione del biofilm, aiuta a prevenire la formazione di nuove tasche parodontali e la recidiva della malattia.
- Le sedute regolari di GBT possono mantenere sotto controllo il biofilm e ridurre il rischio di riacutizzazioni della parodontite.
g. Comfort e accettazione da parte del paziente
- Uno degli aspetti più apprezzati del protocollo GBT è il comfort che offre ai pazienti. Grazie all’uso di polveri ultrafini e strumenti non invasivi, il trattamento è meno doloroso e più accettabile per i pazienti, specialmente rispetto ai metodi tradizionali di rimozione meccanica del tartaro e del biofilm.
- Questo contribuisce a una maggiore collaborazione da parte del paziente, che è più motivato a sottoporsi regolarmente alle cure, un elemento cruciale nel trattamento della parodontite.
Il protocollo GBT rappresenta un grande passo avanti nel trattamento della parodontite, grazie alla sua capacità di rimuovere efficacemente il biofilm, ridurre l’infiammazione e favorire la guarigione in modo minimamente invasivo. La sua precisione, combinata con l’alto livello di comfort per il paziente, lo rende un’opzione eccellente per migliorare la salute parodontale e prevenire la progressione della malattia a lungo termine.
Conclusione
Abbiamo visto insieme quanto la parodontite sia insidiosa e possa portare a spiacevoli conseguenze. È una malattia seria che richiede attenzione e cure adeguate. Riconoscere i sintomi precocemente e adottare misure preventive può aiutare a gestire la condizione e a prevenire recidive. Mantenere una buona igiene orale, effettuare visite regolari dal dentista, adottare uno stile di vita sano e utilizzare prodotti specifici sono tutti passi fondamentali per mantenere la salute delle gengive e dei denti. Le visite regolari dal dentista sono essenziali per prevenire e trattare tempestivamente la parodontite e altre malattie orali. Attraverso controlli periodici, pulizie professionali e consulenza personalizzata, si può mantenere una buona salute orale a lungo termine. Effettuare visite ogni sei mesi, o più frequentemente se necessario, è un investimento fondamentale per la prevenzione delle malattie orali e per il mantenimento di denti e gengive sani. Ricorda, la prevenzione è la chiave per evitare complicazioni a lungo termine. Prenditi cura del tuo sorriso e mantieni la parodontite sotto controllo!